Nádorová onemocnění plic
| 12. 4. 2004 Každá epocha lidských dějin má své dominující nemoci. V minulém století to byla, vedle civilizačních chorob, především nádorová onemocnění. Změnu nelze očekávat ani ve století současném. Nádorová onemocnění jsou známa odedávna, ale chápání jejich podstaty, jejich klasifikace, diagnostika a léčba začaly nabývat racionální podobu až v druhé polovině minulého století. Nádorová onemocnění jsou jak nezhoubná, tak zhoubná. Odborný termín pro zhoubný nádor plic je bronchogenní karcinom (rakovina plic).
Každá epocha lidských dějin má své dominující nemoci. V minulém století to byla, vedle civilizačních chorob, především nádorová onemocnění. Změnu nelze očekávat ani ve století současném. Nádorová onemocnění jsou známa odedávna, ale chápání jejich podstaty, jejich klasifikace, diagnostika a léčba začaly nabývat racionální podobu až v druhé polovině minulého století. Nádorová onemocnění jsou jak nezhoubná, tak zhoubná. Odborný termín pro zhoubný nádor plic je bronchogenní karcinom (rakovina plic).
Výskyt zhoubných nádorů představuje jeden z nejdůležitějších ukazatelů zdravotního stavu obyvatelstva v Evropě a Severní Americe. Jejich výskyt odpovídá změnám životních zvyklostí v kouření a stravování, má na něj vliv stres, životní i pracovní prostředí. Důležitou úlohu hraje také všeobecné stárnutí populace. Vývoj citlivějších přístrojů a účinnějších léků zvyšuje počty onkologicky léčených nemocných a celý proces je dražší. U většiny případů rakoviny plic dosud nemají takto vynaložené prostředky výraznější vliv na vyléčení a mnoho nemocných umírá v důsledku plicní rakoviny nebo jejích komplikací.
V celosvětovém měřítku je bronchogenní karcinom mezi všemi zhoubnými nádory na druhém místě. V České republice je na prvním místě mezi zhoubnými nádory u mužů a na prvním místě v příčinách úmrtí na zhoubné nádory. Celková úmrtnost je 93 %, pravděpodobnost přežití 5 let je 8 %, a tak tomu bude ještě řadu let. Výskyt plicních nádorů sice souběžně se snižováním kuřáckého návyku u mužů klesá, u žen však stoupá, a to v souvislosti s tím, že kuřaček přibývá (viz Vesmír 83, 30, 2004/1). V pokročilém stadiu onemocnění je 80 % nově odhalených případů rakoviny plic. V ČR onemocní touto chorobou během roku přibližně 1 muž z tisíce a od r. 1980 do r. 1998 se počet nově zjištěných případů rakoviny plic u žen více než zdvojnásobil! 1) Nádory plic bývají zjišťovány ve věku 35–85 let, nejčastěji mezi 55.–80. rokem života.
Větší ohrožení rakovinou plic je u kuřáků nezvratně prokázáno řadou epidemiologických studií. Ti, kteří kouřili více než 20 cigaret denně po dobu 20 let, mají 20krát vyšší riziko vzniku bronchogenního karcinomu než nekuřáci. Samozřejmě existuje řada dalších příčin, které vznik nádoru podporují (expozice v pracovním prostředí): fyzikální (ionizující záření), chemické a biologické (viry). Uplatňují se také ekologicky nepříznivé vlivy, i když ne v takovém měřítku, jak kuřáci tvrdívají (např. oxid siřičitý). Riziko zvyšuje rovněž pasivní kouření.
Při podezření na nádor se rozbíhá diagnosticko-léčebný postup. Protože prognóza pro délku přežití u zjištěného nádoru přímo závisí na jeho rozsahu, je rozhodující včasné stanovení diagnózy a co nejpřesnější klasifikace. Léčebný postup se určuje podle histologického typu a rozsahu nádoru. V rámci konečné diagnózy a před zahájením léčby se musí provést komplexní zhodnocení celkového stavu nemocného a všech prognostických faktorů (věku, současné nemoci, váhového úbytku, sociálního zázemí, motivace nemocného a dalších okolností). I když je prognóza všeobecně nepříznivá, daří se díky komplexní onkologické péči u řady nemocných průběh choroby příznivě ovlivnit. Nemocným můžeme především zlepšit kvalitu jejich života.
Příznaky plicních nádorů
Neexistují časné varovné signály, které by umožnily zachytit chorobu v počátečním stadiu. Jakmile se příznaky nemoci objeví, je už nádor ve stadiu pokročilém. Občas bývá nádor nalezen včas při vyšetřování jiné nemoci. Příznaky můžeme rozdělit do tří skupin:- Plicní příznaky. Je to především nově vzniklý dlouhotrvající kašel nebo změna charakteru chronického kuřáckého kašle z produktivního na dráždivý. V době stanovení diagnózy plicního nádoru trpí kašlem asi 80 % nemocných. Dalším příznakem, který bývá zřídkakdy přehlédnut, je vykašlávání krve nebo nitek krve ve sputu. Běžné jsou záněty plic, které neustupují při léčbě antibiotiky nebo se opakovaně obnovují na stejném místě. Při pokročilém nádoru, který se šíří do pohrudnice, svalstva, žeber nebo kůže, se dostavuje bolest neurčitého charakteru, často bývá vázána na nádech (asi 40 % nemocných). Kruté bolesti horní končetiny se vyskytují při zasažení nervových vláken nádorem. Asi 78 % nemocných má dechové obtíže, které působí buď samotný nádor, nebo výpotek v pleurální dutině. Dušnost může být zaviněna také anemií, která nádor doprovází. Další plicní příznaky jsou: chrapot, syndrom horní duté žíly (projevuje se otokem krku a obličeje) a polykací obtíže (důsledek útlaku jícnu nebo prorůstání nádoru do jícnu).
- Mimoplicní příznaky jsou vždy projevem rozsáhlého onemocnění a šíření nádoru do jiných orgánů, především do centrálního nervového systému, kostí, kostní dřeně a jater.
- Paraneoplastické příznaky (vedlejší projevy nádorového růstu) bývají velmi časté a mohou být i prvním projevem onemocnění. Vznikají především při atypické sekreci některých hormonů, ale mohou být i kožní (dermatomyositis), svalové (myastenie), neu ro lo gické (periferní neuropatie) a cévní (záněty žil).
Stanovení diagnózyny
- Klinické vyšetření. Prvním krokem, a to nejen u nádorového onemocnění, je objektivní klinické vyšetření nemocného. Poslech na hrudníku u nemocných s rakovinou plic bývá často normální, můžeme se však setkat se všemi obrazy patologického poslechového nálezu (s pískoty a vrzoty, vymizelým dýcháním či zkráceným poklepem). Vyšetřovat musíme i lymfatické uzli ny a další orgány (především játra a slezinu), abychom mohli posoudit šíření nádoru.
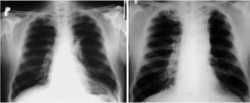
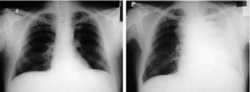
- Zobrazovací metody následují po klinickém vyšetření. Jde především o rentgenový snímek, dále o vyšetření počítačovou tomografi í, magnetickou rezonancí a novou citlivou metodou – pozitronovou emisní tomografi í. Všechna tato vyšetření umožňují lokalizovat plicní nádor, určit jeho velikost, postižení uzlin, prorůstání nádoru mimo plicní tkáň (např. do cév, pohrudnice, hrudní stěny, jícnu). Ultrazvukové vyšetření břišní dutiny pomáhá odhalit metastázy především v játrech, radioizotopové vyšetření stanovuje metastázy v kostech a počítačová tomografi e v mozku.
Přesná lokalizace nádoru je důležitá pro další vyšetření, která směřují k morfologickému ověření a rozhodování o léčbě. Na základě zobrazovacích metod můžeme na diagnózu nádoru vyslovit pouze podezření. Defi nitivní diagnóza se stanovuje na základě histologického nebo cytologického vyšetření.
- Bronchoskopické vyšetření. Pomocí přístroje – bronchoskopu – lze speciálními kleštičkami a kartáčky nejen odebrat materiál pro histologické či cytologické vyšetření, ale i makroskopicky hodnotit změny v průduškovém stromu, monitorovat průběh nemoci a provádět paliativní léčebné zákroky. Bronchoskopické kontroly jsou důležité pro hodnocení úspěchu léčby, při sledování dalšího vývoje onemocnění po léčbě a pro včasný záchyt recidivy choroby.
- Torakoskopie a cílená transtorakální biopsie umožňují získat histologicky hodnotitelný vzorek nádoru k ověření jeho morfologie.
Nemalobuněčný karcinom plic
Nemalobuněčný typ plicní rakoviny je jedním z nejčastějších plicních nádorů. Roste pomalu, později metastázuje a je málo citlivý k chemoterapii a radioterapii. Na pětileté přežití má naději 10 % nemocných.Vzhledem k své biologické povaze byl tento nádor, na rozdíl od malobuněčných forem, považován až do r. 1980 za léčitelný pouze v těch případech, kdy byla možná operace. Přihlédneme-li ke skutečnosti, že ze všech „včasně“ zjištěných případů je pouze 20 % operabilních, bylo zbývajících 80 % považováno za nádory neléčitelné. Pro pokročilá stadia onemocnění se léčba nedoporučovala. Výsledky studií z posledních let prokázaly, že nemalobuněčné formy reagují na léčbu chemoterapií a radioterapií. Studie náhodně vybraných nemocných, které hodnotily kvalitu života, prokázaly významné zlepšení u nemocných léčených chemoterapií oproti nemocným, kteří takto léčeni nebyli. Současná léčba se zaměřuje na prodloužení délky života, jeho kvalitu a ovlivnění vedlejších příznaků nemoci.
Léčba nemalobuněčných nádorů plic se řídí zařazením do klasifikace TNM a klinických stadií. V pokročilých stadiích (IIIB a IV) je při stanovení diagnózy bohužel více než polovina nemocných.
Základní léčebné možnosti nemalobuněčného karcinomu plic
Léčbu lze rozdělit do 3 skupin: kurativní (se záměrem vyléčit), paliativní (tlumící bolesti) a podpůrná.- Chirurgická léčba. Podle současných poznatků je chirurgický zákrok s kurativním záměrem předepsán, je-li onemocnění klasifikováno jako klinické stadium I a II, a není-li vyloučen z hlediska plicní ventilace nebo závažného interního onemocnění. Obdobně je tomu u klinického stadia IIIA, ale před operací se doporučuje zmenšit rozsah nádoru pomocí chemoterapie, popř. v kombinaci s radioterapií.
V době stanovení diagnózy je chirurgická léčba reálná u 20–25 % nemocných podle zahraničních pramenů, 2) v České republice u 10–17 % nemocných. Pět let přežívá u klinického stadia I zhruba 60–70 % operovaných nemocných, u stadia II 35–40 % a u stadia IIIA 10–15 %.
- Chemoterapie (léčba cytostatická). Pokud nemocný nemůže podstoupit hrudní operaci v celkové anestezii, indikuje se chemoterapie s následnou nebo souběžnou radioterapií.
Názory na tuto léčbu se postupně vyvíjely. Před r. 1980 byl nemalobuněčný karcinom plic považován za nádor, který chemoterapii odolává a pro tuto léčbu není vhodný. V letech 1980–1990 se do léčby zavedla cytostatika cisplatina a karboplatina a procento léčebných odpovědí vzrostlo. 3)
V devadesátých letech 20. století byla do léčby zařazena tzv. cytostatika III. generace (paclitaxel, docetaxel, vinorelbin, gemcitabin, topotecan). Při použití léčebných kombinací s těmito cytostatiky se u více pacientů nádor zmenšuje (objektivně odpovídá na léčbu), což pro nemocné znamená lepší kvalitu života. 4)
- Radioterapie (léčba zářením). Radioterapie s léčebným záměrem je indikována u nemocných, kteří nejsou schopni operace a nemají prokázány vzdálené metastázy. Průměrná doba přežití u takto léčených nemocných je 1,5 roku, 5 let přežívá 5–15 % nemocných.
Kombinovaná léčba chemoterapií a radioterapií patří v současné době do standardních léčebných postupů. Paliativní radioterapie má za cíl zmírnit komplikace způsobené nádorem. Je účinná především u vykašlávání krve, dušnosti, dráždění ke kašli a chrapotu.
Perspektivy léčby chemoterapií a radioterapií spočívají v současné době ve zdokonalování léčebné taktiky, v optimálním načasování léčby s využitím intenzity dávek, ve snižování toxicity, v účinnější profylaxi vzniku metastáz a v překonání rezistence vůči chemoterapii.
- Nové směry protinádorové léčby – cílená biologická léčba. Podstatou biologické léčby je ovlivňování regulačních mechanizmů metabolizmu, proliferace a migrace nádorových buněk pomocí nízkomolekulárních preparátů, makromolekul nebo buněčných efektorů (imunitních).
Biologická léčba je cílená, strukturálně specifická, negenotoxická, regulační, cytostatická a antimetastatická. Je to léčba, která je zaměřena na nitrobuněčné mechanizmy přenosu signálu, jež vyvolává změna proliferační aktivity buněk. Její nejstarší formou je léčba hormonální.
V současné době se vyhodnocují studie s řadou nových preparátů, z nichž jsou zatím nejznámějšími inhibitory tyrozinkinázové fosforylace v receptoru pro epidermální růstový faktor (gefitinib a erlotinib). Tyto preparáty jsou podávány vybrané skupině nemocných. Jejich účinnost byla prokázána při selhání konvenční chemoterapie. Jejich výhodou je perorální podání a velmi dobrá snášenlivost. Definitivní zhodnocení účinnosti těchto preparátů bude známo až po dokončení klinických studií.
Malobuněčný karcinom plic
Malobuněčný karcinom plic tvoří 25–30 % všech plicních nádorů. Již r. 1879 publikovali F. H. Harting a W. Hesse první práce o endemickém onemocnění u horníků, které je důsledkem dlouhé expozice arzenu a jiným kovům. Později (1917) bylo toto onemocnění pojmenováno jako plicní nádor a r. 1926 W. G. Barnard přesně popsal malobuněčný karcinom jako nádor odlišný od jiných typů plicních nádorů a nazval jej „oat cells“, protože mu maligní buňky připomínaly zrnka ovsa. Klasifikace malobuněčného karcinomu plic procházela postupnými změnami v letech 1962–1988.V současné době je pro praxi nejdůležitější dělení do dvou skupin: na „limitované stadium“ a „extenzivní stadium“. Limitované stadium je onemocnění ohraničené na jedno plicní křídlo, mohou být postiženy uzliny a může být přítomen stejnostranný výpotek. Ozařování může být provedeno v jednom ozařovacím poli. Extenzivní stadia jsou všechny ostatní formy onemocnění.
Nádor se rychle šíří do jiných orgánů, především uzlin, jater, mozku a kostní dřeně. V době diagnózy se nádor většinou již projevuje. Zároveň se dostavují paraneoplastické syndromy, což jsou často první příznaky, které na nádor upozorňují. Jde o projevy neurologické, kožní, ale také o bolesti kloubů, záněty žil a další. Malobuněčný typ rakoviny plic je systémové onemocnění, vyžadující systémovou léčbu. Z rozdílných biologických vlastností malobuněčných karcinomů vyplývá i rozdílný přístup k jejich léčbě.
Základním léčebným postupem u obou stadií malobuněčného karcinomu plic je chemoterapie, která pomáhá zlepšit kvalitu života a prodlužuje nemocným život.
Často bývá zpochybňována léčba starších nemocných. Klinické studie však prokázaly, že nemocní starší 70 let reagují na léčbu stejně dobře jako mladší. Při léčbě je však nutné brát v úvahu častější interní onemocnění a přizpůsobit tomu kombinace i dávky léků.
Prognóza nemocných závisí na stadiu onemocnění v době stanovení diagnózy. Léčebné odpovědi na chemoterapii se dosahuje u 80–90 % nemocných bez ohledu na původní rozsah nemoci. Je však dočasná a u většiny nemocných se choroba vrací. U limitovaného onemocnění je bez léčby střední doba přežití 3 měsíce, při léčbě chemoterapií 12–14 měsíců a při kombinované léčbě chemoterapií a radioterapií 16–20 měsíců. U extenzivního stadia onemocnění je medián přežití bez léčby 6 týdnů, při léčbě chemoterapií 7–8 měsíců. Dva roky přežívá 5 % nemocných s malobuněčným karcinomem plic.
Základní léčebné možnosti u malobuněčného karcinomu plic
- Chemoterapie. Za standardní léčbu se v současné době považuje kombinace platinového derivátu (cisplatina, karboplatina) a etoposidu. Jako třetí lék do léčby první linie se doporučuje ifosfamid. Zda je užitečné zařadit do kombinované léčby místo dvou léků tři, je zatím spíše věcí názoru, neboť dosud není přesvědčivě prokázáno, že se při užití trojkombinace cytostatik doba přežití prodlouží. Po počáteční léčbě se u více než 95 % nemocných onemocnění vrátí. V těchto případech se přistupuje k léčbě druhé linie. Do kombinovaných léčebných režimů jsou zařazována stejná cytostatika jako u nemalobuněčných karcinomů.
- Radioterapie. Radioterapie v kombinaci s chemoterapií se dnes u limitovaného stadia onemocnění považuje za standardní léčebný postup. U extenzivního stadia má význam pro ovlivnění příznaků. U nemocných s limitovaným stadiem onemocnění, které odpovědělo na léčbu, se předepisuje preventivní ozáření mozku, aby se snížilo riziko mozkových metastáz.
- Chirurgie. Vzhledem k biologické povaze nádoru se operační zákrok provádí vzácně, a to jen u nádorů velmi malého rozsahu.
Paliativní léčba nádorů plic
Cílem paliativní léčby je zmírnit utrpení nemocného a pozitivně ovlivnit kvalitu jeho života. Týká se pacientů, jejichž nemoc je ve stadiu, kdy již nelze uvažovat o vyléčení. Zahrnuje všechny aspekty lékařské i nelékařské péče o nemocného i jeho rodinu, a to trvale po celou dobu nemoci.Paliativní léčba je indikována u více než 50 % nemocných rakovinou plic již po stanovení diagnózy a řídí se stejnými zásadami jako u jiných nádorových onemocnění. Předepisujeme ji především kvůli potížím, které jsou spojeny se syndromem horní duté žíl0y, s maligním pohrudničním výpotkem a obstrukcí v dechových cestách. V rámci paliativní léčby se využívají chemoterapie, radioterapie, aplikace cytostatik do pohrudniční dutiny, podávají se kortikoidy a někdy se i snažíme zmenšit nádor chirurgickou cestou. V případě bronchiální obstrukce se pokoušíme zlepšit průchodnost dechových cest pomocí laseru nebo s využitím elektrické energie (pomocí elektrokauteru), některá pracoviště využívají pro odstranění nádorové tkáně i zmrazení (kryoterapii). Lze použít také brachyterapii, což lze zjednodušeně vyjádřit jako zavedení zářiče přímo do dechových cest. Dalším řešením může být zavedení stentu 5) při tlaku nádoru zvenčí. Při paliativní léčbě nesmíme zapomínat na léčbu medikamentózní (pro zmenšení dechových obtíží, bolestí, zánětů žil, kašle, vykašlávání krve, srdečního selhávání) a léčbu přidružených interních nemocí. Velmi důležitou oblastí je péče o psychický stav nemocného. Veškerá paliativní léčba je nedílnou součástí komplexní onkologické péče.
Prognóza
Prognóza nemocných závisí na stadiu onemocnění, klinickém stavu, přidružených nemocech a imunologickém stavu. Důležitý je údaj o váhovém úbytku a přítomnosti paraneoplastických příznaků. Nejlepší prognózu mají nemocní, u nichž byl nádor diagnostikován ve stadiu, kdy ho lze operovat. Prognóza nemocných s neoperabilním nádorem je i přes veškerou poskytovanou léčbu stále špatná.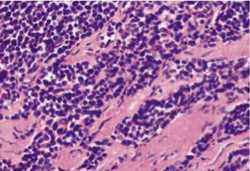
Perspektivy diagnostiky a léčby nádorů plic
Základním problémem nádorů plic je to, že bývá diagnostikován pozdě, v době, kdy má takový rozsah, že chirurgická léčba, která doposud jako jediná může vést k uzdravení, není možná.Proto probíhá řada studií, které se zaměřují na význam preventivních vyšetření pro včasný záchyt nádorů plic. Ukončené studie zatím prokázaly, že preventivním vyšetřováním kuřáků (rentgenovým snímkem plic a cytologií sputa) se sice zvýšilo procento operovaných, avšak k celkovému prodloužení doby přežití nedošlo.
O významu preventivní bronchoskopie u rizikových nemocných s rodinnou zátěží zatím nejsou informace.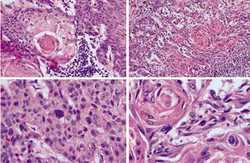
Vzhledem k tomu, že u žádného jiného onemocnění nebyla prokázána tak výrazná souvislost s kouřením jako u nádorů plic, je v současné době výchova k nekuřáctví nejvýraznějším preventivním opatřením.
Zatím není v dohlednu převratný nový lék nebo léčebný postup. Zavedením cytostatik III. generace bylo sice dosaženo statisticky významného prodloužení přežití, avšak jde jen o týdny, zcela výjimečně o měsíce, rozhodně ne o roky. Nadějí pro nemocné s nemalobuněčnými nádory plic je léčba biologická. Podle předběžných závěrů studií se jako perspektivní jeví především gefitinib. Tato léčba je slibná i díky velmi dobré snášenlivosti preparátu a možnosti perorálního podávání.
Kvalitní onkologická péče je možná pouze při zachování komplexnosti a s přihlédnutím ke všem současným možnostem. Při všech diagnostických a léčebných rozvahách se nesmí zapomínat na osobnost nemocného, jeho náhled na onemocnění a jeho motivace, vyplývající se závislosti na životě a sociálním zázemí. V popředí každé zvolené léčebné strategie musí být především snaha o zlepšení kvality života nemocného. U všech onkologicky nemocných platí zásada, že musí být trvale sledováni.
Poznámky
KLASIFIKACE PLICNÍCH NÁDORŮ
Nádory plic dělíme podle jejich biologického chování, histologického složení, rozsahu a umístění. Co nejpřesnější klasifikace nádoru a určení stadia jsou nezbytné pro plánování léčby, rozhodnutí o léčebné strategii a sledování.
První systém pro klasifikaci zhoubných nádorů, popisující anatomický rozsah choroby, vypracoval Pierre Denoix z Francie v letech 1943–1952. Jeho „systém TNM“ je založen na určení tří složek. Jsou to: T – rozsah nádoru, N – nepřítomnost nebo přítomnost metastáz v regionálních mízních uzlinách a M – nepřítomnost nebo přítomnost vzdálených metastáz. Podle klasifikace TNM můžeme určit klinické stadium onemocnění (I–IV). Naposledy byla klasifikace TNM přepracována r. 1997, kdy byly vytvořeny nové podskupiny podle rozdílné prognózy nemocných v závislosti na velikosti nádoru.
Pro praxi má největší význam dělení nádorů plic do dvou skupin podle histologického obrazu a biologických vlastností nádoru (z jejich rozdílných biologických vlastností vyplývá i rozdílný přístup k léčbě):
- nemalobuněčné karcinomy plic (70–75 %),
- malobuněčné karcinomy plic (25–30 %).*
*) V anglické literatuře se používá název Non Small Cell Lung Cancer pro nemalobuněčné karcinomy plic (NSCLC) a Small Cell Lung Cancer (SCLC) pro skupinu malobuněčných karcinomů plic.
Ke stažení
 článek v pdf souboru [379,29 kB]
článek v pdf souboru [379,29 kB]